張り切って外出した日の夕方には、子どもがいつもぐずって大変な状態になる。
思春期真っただ中の子どもの機嫌が、いつもとても悪い。
夜中に、子どもがよく悪夢を見るようだ。
朝どんなに起こしても、子どもが起きない。
朝、子どもの食欲がない、腹痛や吐き気があることもある。
子どもが不登校になってしまった。
こんな悩みを抱えている方がいたら、成長期の血糖コントロールと亜鉛について学ぶことで、悩みが軽くなったり、問題を解決したりできる可能性があります。タイトルには“成長期”と書いてはありますが、内容的にはどなたでも役立つものになっています。
1.体の成長と亜鉛
1-1.骨の成長と亜鉛
骨というのは、生まれたばかりの頃はそのほとんどが軟骨で、そこにカルシウムがつくことで、次第に大人の固い骨へと変化していきます。そして、人間の身長が一番伸びる、つまり骨が伸びるのは、生まれてから2歳前後までの幼児期、その次が第二次成長期である思春期。この骨が一番伸びる時期に特にたくさん必要になるのが、ALP(アルカリフォスファターゼ)という酵素です。
| ALP (アルカリフォスファターゼ) | 造骨↑ Zn、 Ca、Mg 小児は高値(~1000) |
| ALP1,2 ー 肝臓 | |
| ALP 3 ー 骨 | |
| ALP 4 ー 胎盤、悪性腫瘍の一部 | |
| ALP 5 ー 小腸 | |
| ALP 6 ー 肝臓、骨に由来 |
このALPの仕事は、ピドキサールリン酸やアデノシン三リン酸(ATP)などといった体内のリン酸化合物から、リンをちぎること。このちぎられたリンがカルシウムと結びつくことで、骨の固い部分(ハイドロキシアパタイト)ができていきます。ですから、骨形成が活発な乳児期と思春期には、ALP値はとても高くなります。
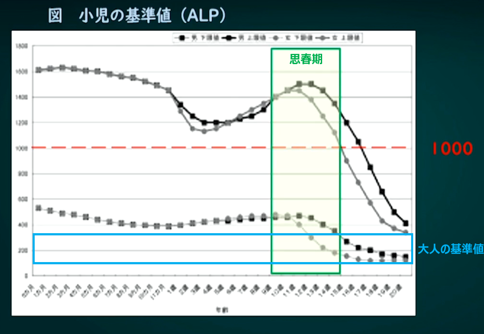
https://www.kyorin-pharm.co.jp/prodinfo/useful/journal/upload_docs/120356-1-37A.pdf
田中敏章、他:潜在基準値抽出法による小児臨床検査基準範囲の設定。 日本小児科学会雑誌 112:1117-1132、2008より図作成
これは子どものALP基準値グラフです。上の黒い破線折れ線グラフが上限、下が下限を示しています。大人の基準値は青枠で囲んでいるとことなので、子どもの基準値は大人よりもずっと高いことがわかります。なので、もし高校生以下で血液検査をした場合には、異常値のHがついているのが正常です。むしろ大人の基準値内に入っていたら、栄養不足や何か大きな病気が隠れている可能性があります。
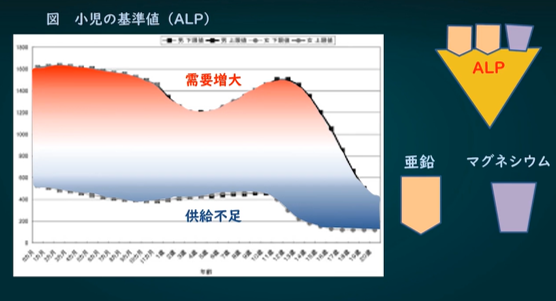
このALPには、2つの亜鉛と1つのマグネシウムが1つついていています。子どものALP値はこの亜鉛とマグネシウムの量を反映しているので、ALPがとても高い時には需要が増大しているので、亜鉛とマグネシウムの補給が必要です。その逆に、基準値の下のほうにある、もしくは下回っている時には、ALPの供給が不足している、亜鉛とマグネシウムが足りていないーということになります。なので、子どもの場合、ALPが多すぎても少なすぎても、亜鉛とマグネシウムの補給が必要です。
そして、ALPを作るときには、ATPが必要になります。ATPからリンを1つちぎるとにエネルギーがたくさん出ますが、この時にALPが必要なので、亜鉛とマグネシウムがないとエネルギーも作れないということになります。マウスを用いた京都大学の研究によれば、亜鉛欠乏症とATP代謝の破綻症状はとてもよく似ていて、食事中に亜鉛があるかないかだけで、元気度が全く変わってくるそうです。
1-2.細胞分裂と亜鉛
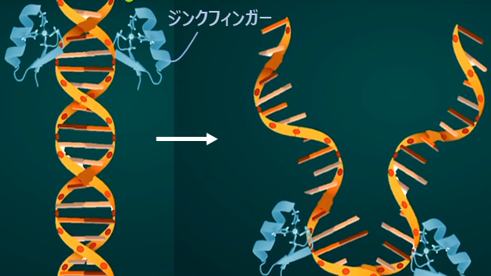
体が成長するときには、細胞分裂がどんどん起こる必要があります。この時に働くのがジンクフィンガーという真ん中に亜鉛が入った酵素です。ジンクフィンガーの仕事は、細胞分裂の準備として、まずDNAを2つに分けること。別れたDNAは、それぞれがもう一度DNAを再生していきます。つまり、亜鉛が十分にあって初めて、細胞がどんどん分裂できるというわけで、成長時には亜鉛がたくさん必要になります。
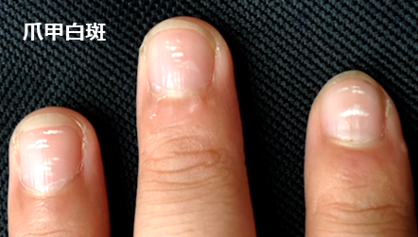
この亜鉛が不足した時によく見られるサインが、爪甲白斑という爪の白い点々です。これが出ているときには亜鉛不足のせいで、子どもがグズグズ言うことが多いですし、成績が落ちてきたりもします。白い部分ができるのは、爪を作るときに、隙間に空気が入ってしまうからといわれています。
1-3.膵臓、血糖コントロールと亜鉛
血糖を下げる働きをするインスリンは、膵臓のランゲルハンス島にあるβ細胞で作られています。そして、つくられたインスリンは、亜鉛によって縛られるような感じで6つがくっついた結晶となって、さらにそれが集まってインスリン顆粒の形で保持されています。
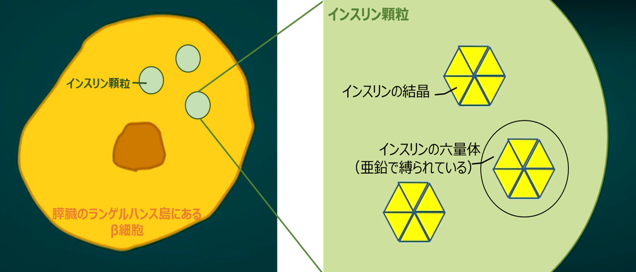
このインスリンの結晶は、すい臓から肝臓にいき、そこから下大静脈に乗って全身に運ばれ、その運ばれた先で分解されてインスリンとして使われます。ところが、もし亜鉛不足の場合には、インスリン6つをしっかりと固めておけなくなり、肝臓の中でバラバラに分解され、一部は代謝され壊されてしまいます。つまり、体の方に出られるインスリンは少なくなる。こうなると、インスリンが足りなくて、血糖値が上がる。また、膵臓はよりたくさんのインスリンを作らなければならなくなって、どんどん疲れていく。このように、亜鉛が足りないと、2型の糖尿病リスクが上がっていきます。
また、インスリン6つを固めてパッキングする亜鉛は、インスリン顆粒にあるZnT8という亜鉛専用のチャンネルから取りこまれていますが、これがうまく働かない時、ZnT8をつくるための遺伝子に一塩基多型(SNPs:スニップス)がある時には、同様のリスクが上がるといわれています。
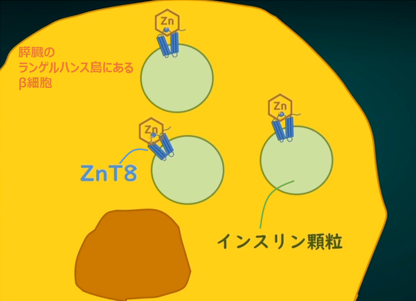
さらに、インスリンをつくるためにβ細胞は多くのATPを必要とするので、ミトコンドリアが酸素を使って働くことになります。その結果として、フリーラジカルが出てくる。そして、このフリーラジカルを処理するには、メタロチオネインかSOD(スーパーオキシドディムスターゼ)が必要となりますが、このSODには亜鉛を使うものがたくさんある。つまり、亜鉛が足りないと、フリーラジカルによって膵臓の中の細胞が酸化されて、壊れていくことにもなるというわけです。その結果として、亜鉛欠乏の人ではインスリン顆粒が減少して、血糖コントロール不良が進むことになります。

なので、血糖コントロールが悪くて、糖質少なめの食事やおやつをとっても乱高下するような場合には、亜鉛の量を確認してみてもいいかもしれません。この時、亜鉛そのもの、もしくはALPを見て、亜鉛が根本的に不足している場合は無条件で足してください。場合によっては、ALPが高くなっていても、身長を伸ばしたりエネルギーを作るのにどんどん使われてしまうために、本当の必要量を満たしていないということもあります。成長期には、普段の生活でも亜鉛をたくさん入れる必要があります。
2.子どもの血糖値の乱高下と低血糖
2-1.自家中毒
子どもの血糖値の乱高下、特に低血糖によって引き起こされる病態の1つに、自家中毒、正式にはアセトン血性嘔吐症というものがあります。その症状は、腹痛と吐き気と頭痛。この頭痛は、交感神経優位になって筋緊張が起こっていることで起こります。一方、腹痛と吐き気は、消化機能が亢進している状態ですから、副交感神経の刺激が起こっているために起こっている。これは、血糖値を上げるためにアドレナリン、ノルアドレナリンが出ているのを、それをなんとか抑えるために、お腹が動き出している状態です。それでも追いつかなくなって低血糖症状が出ると、ウトウトと眠ったり、ぐったりしたり、さらには意識の混濁が起こってきます。
この自家中毒は、どちらかというと体の線が細くて繊細な子ども、消化機能が弱い子どもに多く見られます。タイミングとしては、風邪のあと、遠足や発表会など楽しいことをしたあとなどで、頑張りすぎて副腎に負担がかかってしまったときです。
- 腹痛
- 吐き気
- 頭痛
- その後何度も嘔吐
- 眠気、ぐったり、意識混濁
- 身体の線が細く繊細な子どもに多い
- 風邪のあと
- 遠足のあと
- 発表会のあと
例えば、テンションの上がる日曜日、出かけた先で甘いものなども食べてはしゃぎまわった後、疲れて暴れたり、泣き出したり、わがままをいったり、さらには夕方にグズグズ泣いて倒れたりする子どもがいます。この時には、甘いものを食べて血糖値が上がり、はしゃいでさらに血糖値が上がって、暴れてもっと血糖値が上がる、そしてとうとう材料がなくなって低血糖を起こすということが起こっている。
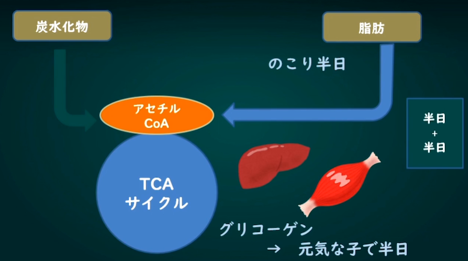
元気な子ならば、肝臓や筋肉に入っているグリコーゲンで半日ほどもって、その間の脂肪代謝で残りの半日ももつーつまり、丸々1日食べなくても、エネルギー切れしないものです。ところが、調子の悪い子、もともと虚弱なタイプの子は、グリコーゲンへの代謝がすぐに切り替えられないだけでなく、グリコーゲンの量もとても少ないことが多いから、エネルギーが半日ももたない。そのために、大人と同じペースの食事タイミングだと、子どもはグズグズになって疲れてしまう。ハイテンションになっている午前中にはこの症状が見えませんが、元気だから大丈夫といって食べさせずにいると、夕方大変な目に遭うことになります。
余談になりますが、小さくて食が細くて、泣き虫でよく癇癪を起こす、風邪をひきやすいタイプの子は、よく副鼻腔炎や中耳炎になったり、すぐに肺炎になったりして、病院でメイアクトやフロモックス、オラペネム、トロミンといった抗生剤が処方されます。これらには消化管での吸収をよくするピバリン酸というものがついていているので、体内ではカルニチン抱合によって代謝しなければなりません。もともとカルニチンは脂肪をβ参加させてエネルギーをつくりだす役割を果たすものなのですが、薬を長期で服用しているとそちらに使われてしまう。しかも、まだカルニチン合成もうまくできない年齢の場合には、脂肪酸代謝ができずに低血糖発作を起こすことがあります。また、てんかんや頭痛のためにデパケンという薬剤を長く飲んでいる場合にも、発作の危険があります。子どもの場合は、低血糖を起こすと脳に影響が出やすいので注意が必要です。
2-2.低血糖と夜間の睡眠障害
夜寝ている間の血糖値は、副腎から出るコルチゾールと、脳の下垂体前葉から出る成長ホルモンで維持されています。このコルチゾールは、普通、昼から夜にかけて落ちていき、夜中から明け方にかけて上がっていき、朝8時くらいがピークになります。一方の成長ホルモンは、基本日中は低めで、夜中の2時くらいがピークです。つまり、寝始めから夜中の2時くらいまでは成長ホルモンが、夜中の3時くらいは両方が、明け方からはコルチゾールが血糖を維持しているということになります。
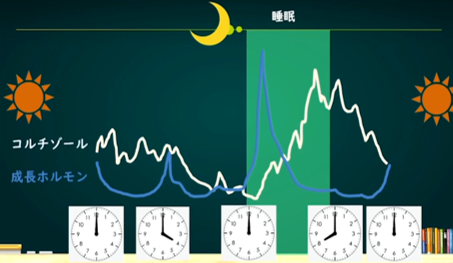
ところが、普段からストレスがあったり、炎症・感染・怪我などがあったりすると、副腎疲労を起こしてコルチゾールが足りなくなるために、血糖値を維持することができず、眠れなかったり、眠りが浅くなったりします。また、コルチゾールの絶対量は多くても、相対的な低下が起こっている人にも同じことが起こります。
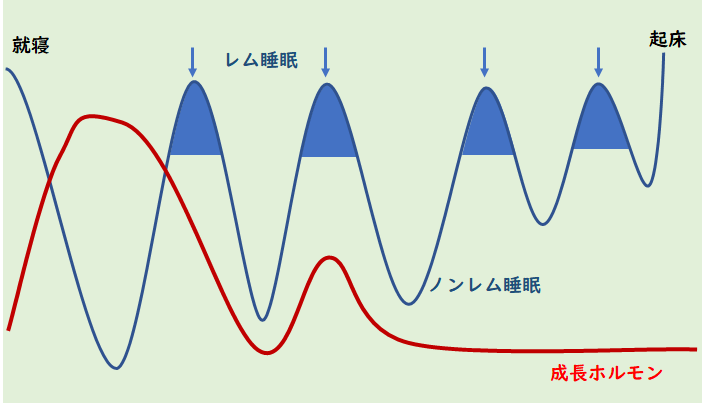
成長ホルモンは就寝後のノンレム睡眠という深い眠りのときに最も多く分泌されるので、夜更かししたり、深い睡眠がとれていない時にはしっかりとは出なくなります。例えば、日中に炭酸飲料をたくさん摂ってしまった、カフェインを入れてしまった、遅くまで目に光刺激を入れている、興奮するような動画を見た、日中疲れたり興奮しすぎた、貧血や亜鉛欠乏がある、怖い思いをしたなどといった場合です。このような過剰な交感神経刺激は睡眠を阻害し、成長ホルモンを出なくするので、成長に問題が出るだけでなく、血糖値そのものも不安定になります。
成長ホルモンが出終わったあと、コルチゾールがピークになる前、つまり夜中の3時頃は血糖が一番下がる時間帯です。夜更かしなどしてしまうと成長ホルモンが出ていないために血糖値がどんどん下がって、血糖値維持のためのアドレナリン、ノルアドレナリンがバンバン出る。そうすると、この時間帯に起きてしまったり、不安焦燥感や感覚過敏が出たりします。ちょっとした物音にも敏感になったり、よく分からないけど焦る感じ、ゾワゾワする感じもでてきます。
低血糖の状態を、24時間持続的に血糖値を計れるリブレという機械を使ってみてみましょう。
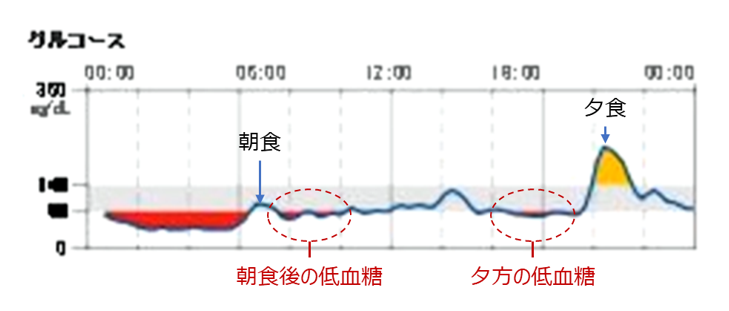
この人、正常であれば朝ごはんを食べ後上がるはずの血糖値が下がっています。これだけ下がってしまうと体の調子が狂うので、血糖をあげるアドレナリンやノルアドレナリンがでます。こういうような人は、大抵、朝、倦怠感が強くあります。体温もうまく作れていないことが多くあります。そして、食いしばりがあるので、アゴとか肩が張っていることも多い。その他、動悸が出たり、悪夢を見たりもします。もし、朝起きた時に頭が痛い、肩が痛い、起きるのがつらいという症状があったら、ほぼ間違いなく夜間低血糖があります。
さらに、夕方にも低血糖を起こしています。これは午後にコルチゾール不足を起こして、さらに筋肉の中のグリコーゲンも、肝臓の中のグリコーゲンも空っぽになっている状態です。この人は夕食後に高血糖になっていますが、これは食後高血糖です。早食いや炭水化物メインの食事、耐糖能異常がある、血糖の上昇ホルモンが出ているといったような時に起こります。
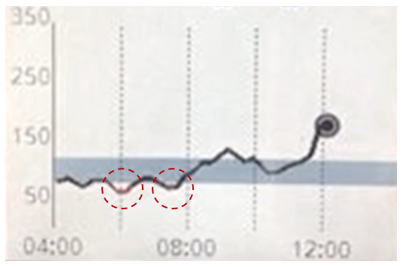
また、これは別の人の例ですが、この人は朝6時頃と7時半頃に低血糖を起こしています。その間の1時間は二度寝をしていて食事をとっていないのに血糖値が上がっているので、グルカゴン、アドレナリン、ノルアドレナリンといった血糖値を上げるホルモンが出ているはずです。だから、交感神経刺激になって、眠たくて怠くて動きたくない状態になっています。アドレナリンとノルアドレナリンがドンと出ると、動悸、寝汗、悪夢が出てきます。夜中に寝汗をかくのは、ストレスが溜まっているときや体が弱っているときで、本人は暑いから寝汗をかいているということが多いのですけれども、大抵は血糖値の乱高下を疑います。
3.朝起きられない子どもと、その改善方法
3-1.朝方に起こるあかつき現象
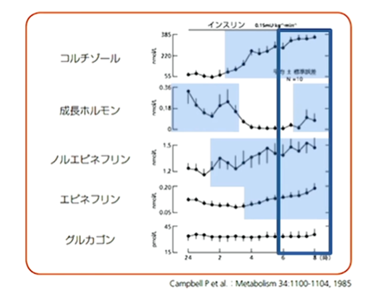
明け方の時間帯に血糖値がふわっと上がる現象を、あかつき現象といいます。これは4つのインスリン拮抗ホルモンが生理的にそろって上がることによって起こります。
| コルチゾール | 夜から明け方にかけてじわっと上がる。 |
| 成長ホルモン | 夜中に出て、明け方になると下がって、昼間に少し上がる。 |
| ノルエピネフリン | 日中のほうが高く出る。 |
| エピネフリン | 日中のほうが高く出る。 |
健康な人の場合は、もし血糖値が上がりすぎてもインスリンでうまく調整し、十分量の血糖値も維持されるので、あかつき現象の結果として、朝になるとサッと気持ちよく、場合によっては飛び起きることがきます。大きな声で挨拶もできます。
ところが、その一方で、目覚ましが鳴り続けていようが、どう起こそうが眠っていて、朝起きられない子どももいます。学校に行きたくないときには、目を覚ましてから布団の中でぐずぐずいうはずなので、これはそれとは違う。起きられない理由は、血糖値が上がらないから。このような時には、以下を疑う必要があります。
- コルチゾールがうまく出ない
副腎疲労や炎症がある、低栄養、血糖コントロール不良で日中にコルチゾールをたくさん使っているなど。 - 成長ホルモンが出ず、睡眠障害がある
過緊張、鉄や亜鉛の不足、セロトニンやメラトニンの不足。セロトニンやメラトニンの不足はビタミンB6によって起こっている可能性がある。 - 緊張している
鉄欠乏や低血糖、寒さや痛み、恐怖など。 - ノルエピネフリン、エピネフリンが増えている
副腎疲労や銅不足。副腎疲労がある場合は、アドレナリンの合成が低下するので、ノルエピネフリンが増えて、特に不安感特が強くなる。
3-2.低血糖で起こる、朝のソモジー効果
朝方の低血糖に対してインスリン拮抗ホルモンが出て、その結果として血糖値が上がっている状態のことを、ソモジー効果といいます。一般的にはインスリン注射をしている人に使う言葉ですが、実際には普通に生活している人の中でも近いことが起こっています。例えば、先ほどとり上げた二度寝の間に血糖値が上がっている人。もしくは、アルコール性低血糖で二日酔いになっている人。アルコールには、肝臓の中のグリコーゲンを分解してブドウ糖を放出するのを抑制する効果があるのでこのようなことが起こります。
あかつき現象とソモジー効果は、明け方に血糖値が上がってくるという点では、一見似ています。違いは、あかつき現象のほうがふわっと血糖値が上がってくるのに対して、ソモジー効果のほうはいったん血糖値が下がってからグッと上がってくるということ。そして、その結果として、あかつき現象では元気に起きられるのに対して、ソモジー効果では朝起きるときにつらさがあるということになります。ただ、血糖値を測った時に一回下がっている数字で出ずに、見た目上はとてもいい数字になっていることもあります。朝怠いのにリブレのグラフが真っ直ぐでおかしいというような人は、脈を計ってみてもいいかもしれません。
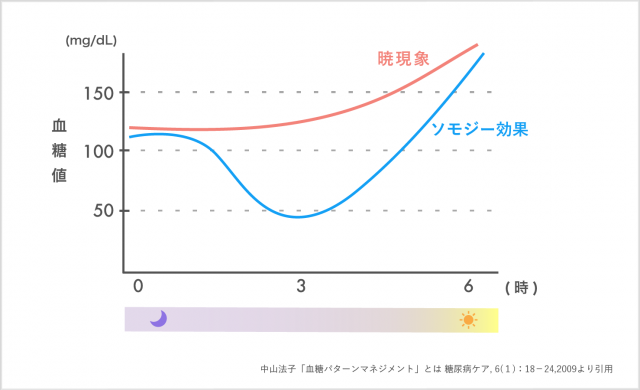
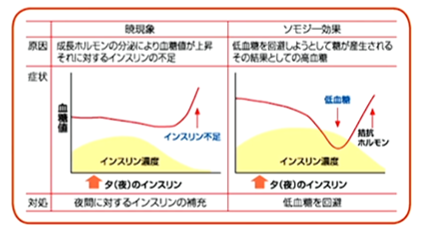
糖尿病の場合は、両方とも朝に高血糖が起こりますが、あかつき現象の場合は、インスリン不足があって、生理的な血糖値の上昇に耐えられない状態。一方、ソモジー効果は一旦低血糖を起こしてしまって、反応性の拮抗ホルモンが大量に出て血糖値が上がる状態なので、自律神経の症状が強く出ます。
(日本糖尿病学会編・著『糖尿病食事療法のための食品交換表』 第7版)
3-3.朝血糖があげられない副腎疲労と、その改善
副腎疲労がある場合には、血糖値が上げられないので、あかつき現象もソモジー効果も起こすことができません。だから、当然、朝起きることができない。なんとかそれでも血糖値を上げようとして交感神経を刺激するので、お腹が止まってしまって、朝ごはんを食べることもできない。吐き気がすることもある。不安感がものすごく強い。怠さもある。強く出ている交感神経刺激を代償するために、お腹が動くので、腹痛が強いことも多くある。こういう症状の子どもたちには不登校が多いのですが、そんな時には「学校に行こう」という前に、その子の1日の血糖値の流れはどうか、甘いものやお菓子を食べて血糖値が乱れていないか、はしゃぎすぎていないか、情緒不安定がないかを確認してみてください。もしそれらの結果として、朝のぐったりがある場合には、無理やり学校に行かせるのは不可能です。
このような子どもには、まず、血糖値を安定させてあげます。血糖値を上げるホルモンが出るのをできるだけ少なくしたいので、外からゆっくり補給する。1回の食事量を少なめにして、回数を増やしていく。コルチゾールが減ってくるお昼以降は、なかなか自力で血糖値が維持できないので補食の回数を増やす。この補食には、ゆっくり消化されて少しずつ入るような葛粉などをボーンブロスに入れてポタージュのようにしたものがお勧めです。小さなおにぎりを、ゆっくり20~30分、場合によっては1時間くらいかけて食べるようにするのもよい方法です。個人差もあるので、もしリブレがあったら計りながら進めてみるといいかもしれません。こうすることで、コルチゾールのロスが減って、副腎に負担をかけなくて済むようになります。できれば、お昼すぎから寝るまでの間はこのやり方で血糖値を安定させることで副腎の疲れをとって、最終的には、普通の食事ができるところまで持って行きます。
血糖値が下がってしまう夜は、あまり症状が強い場合には途中で起こして、食事を取らせてあげるのもいい方法です。課題は夜間血糖を維持することです。
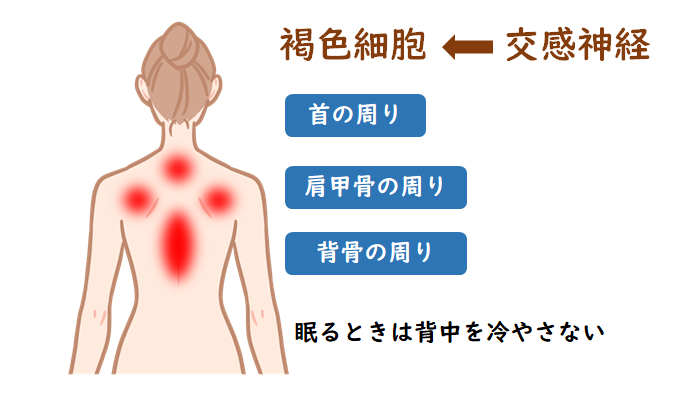
コルチゾールと成長ホルモンをしっかりキープしたいので、日中興奮しすぎない、ストレスをかけすぎないようにして、寝る前に炭水化物が少し入ったスープを飲んでみてください。かぼちゃとかじゃがいもの入ったお味噌汁でもOKです。また、BCAA(分泌アミノ酸)を使うと糖新生を起こしやすくなって、血糖値が安定する人もいます。ただ、副腎疲労が強すぎる場合には、BCAA単品で血糖値を安定させるのは難しいです。夜間には、温かくすることもすごく大事です。本人が寒いと感じると交感神経が働いてしまうので、その前に、背中側の首周りや肩甲骨、背骨回りを温めてください。ここには褐色細胞という細胞があって、体温を作っています。場合によっては、電気毛布や湯たんぽを、もし予算があれば、ウォーターベッドを使ってもらうのもよい方法です。
それでもうまくいかない場合-例えば炎症がとても強かったり、ホルモンの病気などがある場合ですがー、そのような時にはコルチゾールの薬を使うこともあります。そして、そこまでではないという時に役立つのが以下のような甘草の入った漢方薬です。甘草に入っているグリチルリチンという成分には、コルチゾールが代謝されないよう、できるだけ無駄遣いしないで残しておいてくれる作用があって、ステロイド剤の役目を果たしてくれるます。
| 補中益気湯、十全大補湯、人参養栄湯 | |
| 芍薬甘草湯 | 肩こり症状が強い、食いしばりが強い場合に使う。肩こりや筋肉の痙攣を取ってくれる。 |
| 甘麦大棗湯 | 怖い夢を見る、悲しくなるなどメンタルにダイレクトに響く人に使う。 |
ただ、グリチルリチンを使いすぎるとカリウムが減ってしまうので、できれば3ヶ月に1回くらいは血液検査をしたいですし、普段の生活でカリウムをしっかり摂るようにしてもらいたいと思います。また、補中益気湯や十全大補湯、人参養栄湯などは年単位で使うことも多いですが、芍薬甘草湯と甘麦大棗湯は甘草の量がかなり多いので長期的にはあまり使いません。
4.さいごに
成長期には、大人と比べて栄養の需要がとても多くなっています。
栄養を補給すればするほど身長が伸びて、さらに栄養の需要が増えます。特に、亜鉛や鉄分の消費が多いので、自律神経の乱れも出やすくなります。そういった時に一番大事なのが、普段の食事です。
もともと元気な子であれば、しっかり食べさせるだけでもよいですが、低血糖発作を起こしやすい子は胃腸機能が弱いことが多いので、回数を分けて少しずつ煮干出汁や、お味噌汁、スープをとってもらいましょう。お肉も、塊よりは、スープにしたり、細かく切ってあげましょう。お腹に負担がかからないような形で、こまめに、小分けにして、ミネラルやたんぱく質、糖質、ビタミン、いろんな種類を食べさせる。
こういった工夫をしていただくことで、子どもが朝元気に起きられるようになるといいなと思っています。
